睡眠時無呼吸症候群(SAS)
睡眠中に呼吸が繰り返し止まったり(無呼吸)、浅くなったり(低呼吸)することで、日常の生活に様々な障害を引き起こす病気です。我が国には約200万人もの患者さん(成人男性の約3~7%、女性の約2~5%)が存在すると言われていますが、多くの方は適切な治療を受けていないと言われています。
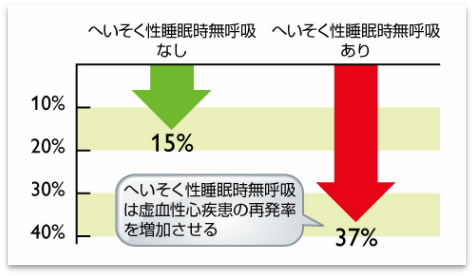
重大な問題として、この病気は、高血圧や糖尿病などのいわゆる生活習慣病と密接に関連していることがあり、放置しておくと心筋梗塞や脳卒中など生命に危険を及ぼす病気を発症する可能性を高めることが分かっています。最近では、新型コロナウイルスに感染するリスクが8倍で、重症化リスクも2倍にのぼると海外の調査結果で報告されています。
定義と重症度
◎定義
『無呼吸』とは10秒以上呼吸止まる状態、
『低呼吸』とは換気が通常の50%以下になり、酸素飽和度が3%以上低下した状態になることを言います。
睡眠時無呼吸症候群とは、【10秒以上の呼吸停止が、1晩(7時間の睡眠中)に30回以上、 または1時間に5回以上】あることです。
◎重症度
無呼吸・低呼吸が1時間に何回起こるか表したものを、AHI(Apnea Hypopnea Index)=無呼吸低呼吸指数といい、
AHIが5回/時間以上認めた場合【睡眠時無呼吸症候群】と診断されます。
軽度 :AHI=5~15回/時間
中等度:AHI=15~30回/時間
重度 :AHI=30回/時間以上
睡眠時無呼吸症候群の原因
睡眠時呼吸症候群は大きく2つのタイプに分けられます(2つのタイプが混ざった混合型もあります)。
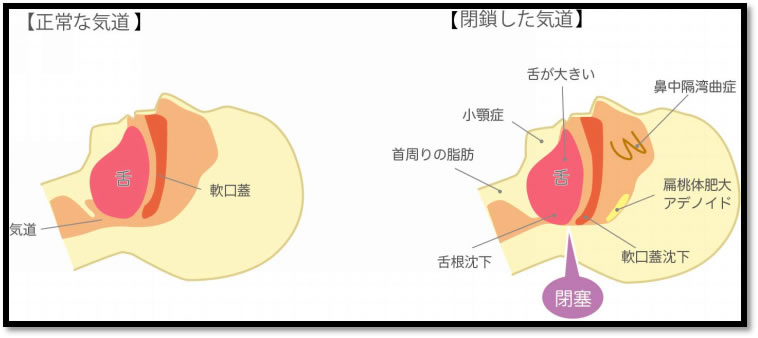
閉塞型睡眠時無呼吸タイプ:上気道(鼻から喉までの気道)の通り道が狭くなるために発症するタイプです。睡眠時無呼吸症候群の大半は閉塞型です。
睡眠中は、喉の緊張が緩んで舌根(舌の喉に近い部分)が落ちるため、正常の人でも空気の通り道が狭くなりますが、呼吸が止まるまでには至りません。しかし、肥満・小さい顎・短い首・口蓋扁桃肥大や口蓋垂(いわゆる喉ちんこ)過長・加齢による喉や舌の筋力低下・鼻炎による鼻粘膜の腫れ・鼻中隔彎曲症などがあると上気道が狭くなるために無呼吸を生じるようになります。
また、飲酒や睡眠薬・精神安定剤などの内服も喉の緊張を緩める作用があり、無呼吸を悪化させる因子となります。
中枢型睡眠時無呼吸タイプ:脳から呼吸指令が出なくなる呼吸中枢の異常によるものです。睡眠時無呼吸症候群の中でも中枢型は数%程度です。中枢型睡眠時無呼吸タイプに陥るメカニズムは様々ですが、閉塞型睡眠時無呼吸タイプとは対照的に、胸腹部の呼吸に伴う動きも止まるため、外観的に静かに呼吸が止まっているようにみえます。
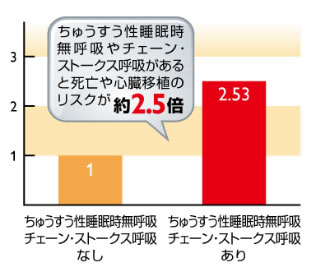
心不全や脳血管疾患など重篤な病気との関連があります。また、頻呼吸➡徐呼吸➡無呼吸をあるサイクルで繰り返すチェ-ン・ストークス呼吸も中枢型の一つです。
睡眠時無呼吸症候群の症状
大半はいびき・無呼吸を周囲や家族などから指摘されます。また夜間の睡眠中によく目が覚めたり、トイレに何度も行きやすくなります。(息苦しくなって目覚めることもあります)。良質な睡眠がとれないために目覚めが悪く、起床時の頭痛、口渇感、疲労感や昼間の眠気、集中力の低下、慢性的な疲労感などを経験します。昼間の眠気は様々な事故(居眠り運転による交通事故など)を招く恐れにつながりかねません。
またこの病気の怖い所は、睡眠中の低酸素状態や日中の眠気などによるストレスによって、高血圧・糖尿病・高脂血症など生活習慣病になりやすくなり、生命に危険を及ぼす心筋梗塞や脳卒中などを発症する可能性を高めてしまうことで、突然死を招くこともあると言われています。
睡眠時無呼吸症候群の検査・診断
➀問診
睡眠時無呼吸症候群を疑う症状・体重増加の程度・睡眠時無呼吸症候群の原因になりうる既往歴(鼻炎や精神疾患など)・内服歴(睡眠薬・抗不安薬など)・飲酒歴などを確認します。
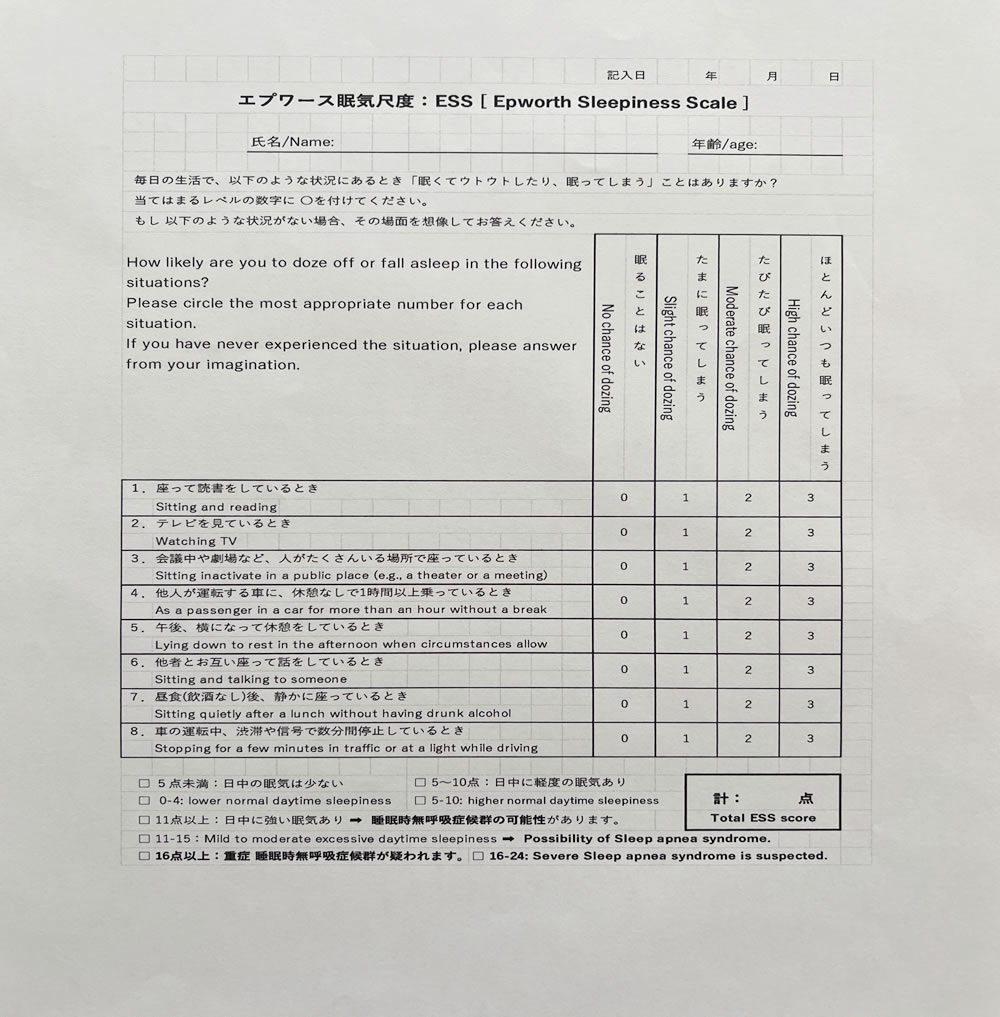
②日中の眠気度チェック
エスワープ眠気尺度(ESS)問診票で眠気を主観的に評価します。各質問の点数を合計して11点以上で異常な眠気と判断され、睡眠時無呼吸症候群の可能性が強く疑われます。 11点未満でも、慢性的ないびきをかく方、睡眠時に呼吸が止まる方、日中頻繁に眠気を感じる方も睡眠時無呼吸症候群の可能性があります。
③鼻腔/鼻咽腔/口腔/咽頭腔/喉頭の観察
視診や喉頭内視鏡検査(電子ファイバースコープ)で、鼻腔/鼻咽腔/口腔/咽頭腔/喉頭を観察し、上気道の通り道を狭くする部位や病気などがないかを評価します。
④画像検査(X線撮影/CT検査)
場合によっては、X線撮影やCT検査で鼻腔/鼻咽腔/口腔/咽頭腔/喉頭の形態を客観的に評価します。
➄鼻腔通気度検査
鼻炎などによる鼻づまりが睡眠時無呼吸症候群に影響していると推測される場合には、鼻腔の空気の通りやすさを測定する鼻腔通気度検査※での評価を行います。
※鼻腔通気度検査が必要と診断した場合は、検査可能な施設にご案内致します。
⑥アレルギー検査
アレルギー性鼻炎が睡眠時無呼吸症候群に影響していると診断した場合には、血液検査(アレルギー検査)で評価を行うことがあります。
⑦簡易アプノモニター検査
簡易アプノモニターによるスクリーニング検査(睡眠時無呼吸症候群の有無を判定)で、小型の検査機器を業者からレンタルし、自宅で夜間睡眠中の無呼吸低呼吸の回数・いびき・血中酸素濃度などを記録します。
当クリニックでは2種類の簡易アプノモニター検査が可能です。
A:ウォッチパット ユニファイド(PHILIPS社製)
・SpO2プローブを指に装着する・首にいびき・体位センサーを装着する 2つ装着するだけで簡単にできます。SpO2(酸素状態の測定)に加えて、末梢動脈波を測定する機能が加わっています。この末梢動脈波を測定することで、検査している人が、覚醒しているか睡眠状態(軽睡眠・深睡眠・REM睡眠)かを識別することができます。
つまり、 この起きているか、寝ているかを識別したうえで検査することで、さらに正確なAHIを測定することができます。また、睡眠中の体位の状態を評価することで、どの体位の時に無呼吸低呼吸になる比率が高いのかを知ることができます。
B:スマートウォッチPMP-300E(PHILIPS社製)
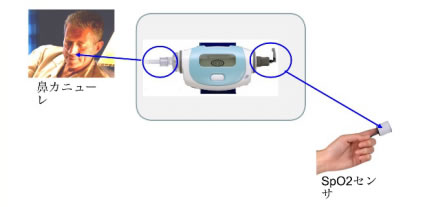
・SpO2プローブを指に装着する・鼻にカニューレを装着する 2つ装着するだけで簡単にできます。SpO2プローブは、体内の酸素状態を測定する機器で、低酸素状態の頻度や時間などを確認します。鼻のカニューレは、鼻からの空気の流れといびき音を確認します。
2つの装着センサーで呼吸努力(呼吸困難のため、吸気時に胸鎖乳突筋などの呼吸補助筋を動かしたり、呼気時に腹筋や肋間筋などを動かして努力的に行う呼吸)測定より無呼吸タイプ(閉塞性・中枢性・混合性)の判別を行います。またAHIを測定したり、睡眠中の体位の状態を評価することで、どの体位の時に無呼吸低呼吸になる比率が高いのかを知ることができます。
指の小さい小児、中枢性睡眠時無呼吸症候群が疑われるような方はこちらの機種で検査を行って頂きます。
費用:簡易アプノモニター検査は、そこまで高額な検査ではありません。保険診療にて3割負担の方は2,700円(1割負担の方は900円)で検査できます。
≪簡易アプノモニター検査の流れ≫
- 当クリニックから検査申し込みをさせていただき、後日検査メーカーよりご連絡させていただきます。
- 申し込み後約1週間で、ご自宅に検査機器が検査メーカーから宅配されます。説明書を読めばだいたいわかるようになっていますが、分からなければ検査メーカーにご連絡していただくと対応してくださることになっています。検査を一晩施行されたら、検査機器を検査メーカーに出来るだけ早く送付してください。
- 約2週間後に解析結果をクリニックで報告させていただきます。
《簡易アプノモニター検査結果の評価》
AHI:5~40回未満/時間 →さらに精密検査(PSG検査)が必要
AHI;40回以上/時間 →CPAP(持続陽圧呼吸療法)の適応
➇終夜睡眠ポリグラフ検査(polysomnography:PSG)
簡易アプノモニター検査でAHI5~40回未満/時間の方や、明らかに重症な睡眠時無呼吸症候群があると予測される方には、精密検査となるPSG検査を受けて頂きます。
PSG検査は、簡易検査で取得できる情報(無呼吸低呼吸の回数・いびき・血中酸素濃度・体位)のほかに体動記録・脳波・心電図・眼球運動及び筋電図〔オトガイ筋・下肢〕なども観測することで、睡眠の深さ、睡眠の質、呼吸の状態、血液中の酸素の状態などが総合的にわかる検査です。睡眠時無呼吸症候群以外に周期性四肢運動障害などの睡眠障害の詳細な診断も可能になります。
PSG検査には2通りの方法があります。
A.自宅でのPSG検査

当クリニックでは、スリーププロファイラーPSG2を使用して頂きます。 スリーププロファイラーPSG2(PHILIPS社製)
・脳波電極を装着する・SpO2プローブを指に装着する・鼻にカニューレを装着する・呼吸努力ベルトを胸部・腹部に装着する 一般的なPSGと比較して脳波の測定チャネルが少なく、体位/頭位・筋電図の下肢・心電図は測定が出来ないのですが、脳波を測定するためPSG検査に分類されます。
簡単装着・小型軽量で自宅での装着が可能なため、普段と変わらない睡眠環境で検査を行うことができます。また入院でのPSGよりも費用を抑えて検査を行うことができます。
費用:自宅でのスリーププロファイラーPSG2での検査は、保険診療にて3割負担の方は約12,000円(1割負担の方は約4000円)になります。
≪自宅でのPSG検査の流れ≫
A.当クリニックから検査申し込みをさせていただき、後日検査メーカーよりご連絡させていただきます。
B.申し込み後約1週間で、ご自宅に検査機器が検査メーカーから宅配されます。説明書を読めばだいたいわかるようになっていますが、分からなければ検査メーカーにご連絡していただくと対応してくださることになっています。検査を一晩施行されたら、検査機器を検査メーカーに出来るだけ早く送付してください。
C.約2週間後に解析結果をクリニックで報告させていただきます。
B.入院でのPSG
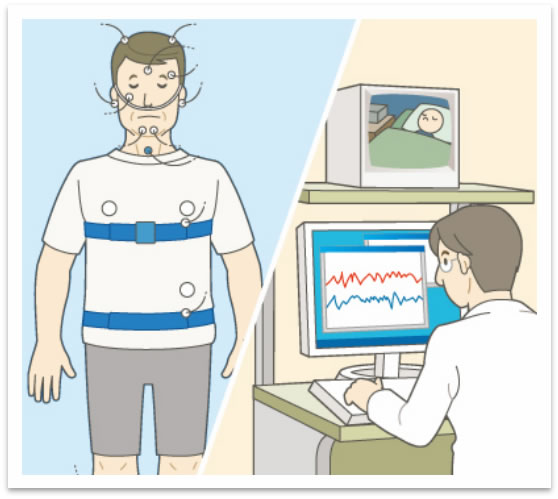
ご自分で装置の取り付けに自信がない方や循環器的な問題があるような方(入院でのPSGは、心電図の測定が可能)には、検査可能な施設に1泊2日入院して検査をして頂きます。
装置はスタッフが装着するので煩わしさはありませんが、いつもと違う環境(病室)で検査を行うことになります。また入院の日程を調整する必要があったり、入院費用や個室代金がかかるため、自宅でのPSG検査より費用が高くなります。
費用:PSG検査自体は、保険診療にて3割負担の方は1万円前後(1割負担の方は3,000円前後)で検査できますが、入院費用や個室代金がかかるため合計3~5万円の費用になります。
※入院でのPSG検査が必要と診断した場合は、検査可能な医療施設にご案内致します。
《PSG検査結果の評価》
AHI:5~20回未満/時間 →側臥位睡眠・マウスピースで対応
AHI;20回以上/時間 →CPAP(持続陽圧呼吸療法)の適応
睡眠時無呼吸症候群の治療
◎保存的療法
●生活習慣の改善
減量 |
睡眠時無呼吸症候群の原因の70%は肥満です。上気道(首回りや舌など)の脂肪の沈着などが影響して無呼吸を増悪させます。減量によっていびき・無呼吸が消失することもありますので、肥満の方は減量することを心がけましょう。 |
飲酒制限 |
寝る前の飲酒は筋肉をより緩める働きがあり、喉の筋肉や舌がゆるくなって落ち込み、気道の閉塞を引き起こしやすくすることで無呼吸を悪化させます。出来れば禁酒が望ましいですが、禁酒困難な場合は、就寝4時間前までに飲み終わるようにすると睡眠時の悪影響が多少避けることができます。 |
睡眠薬や精神安定剤の制限 |
睡眠薬の一部(特に、デパスやレンドルミンといったベンゾジアゼピン系睡眠薬)や精神安定剤も、飲酒と同様に気道の筋力を低下させます。睡眠薬や精神安定剤を服用されている方は、担当の先生とご相談ください。 |
●側臥位睡眠
単純性いびき症(睡眠時無呼吸症候群でなくいびきのみかいている)や軽度睡眠時無呼吸症候群の方に有効です。仰向けで寝ると重力の影響で舌や口蓋垂などが下がり、上気道を狭くしてしまうことが原因となるため、寝るときに側臥位(鼻炎などで鼻づまり症状があれば、鼻づまりが起きやすい側を上にして)になることでいびきや無呼吸が軽減します。
《側臥位睡眠を行う方法》
●マウスピース(スリープスプリント)
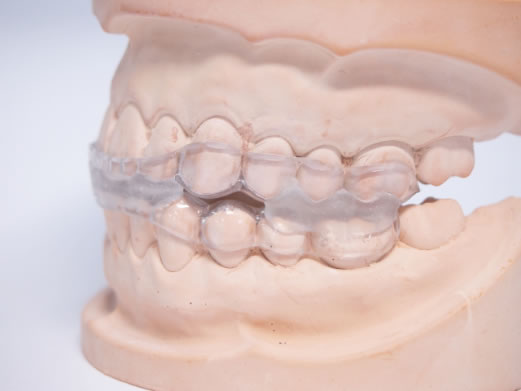
軽度から中等度の睡眠時無呼吸症候群(簡易型検査AHI:40回未満/時間 PSG検査AHI:2 回未満/時間)の方やCPAP療法が合わない方に有効です。
マウスピースで下顎を上顎より前方に固定させることで上気道を広く保ち、いびきや無呼 吸を予防する治療法で対応が可能となります。尚、睡眠時無呼吸症候群用のマウスピース (スリープスプリント)は歯科口腔外科で作製をして頂くことになります。
費用:睡眠時無呼吸症候群の診断となった場合、診断書を歯科口腔外科にお持ちになると保険適用のスリープスプリントが作製可能です。保険診療にて3割負担の方は約1万5000円(1割負担の方は約5,000円)となります。
※スリープスプリント作製が必要と診断した場合は、作成可能な歯科口腔外科をご案内させていただきます。
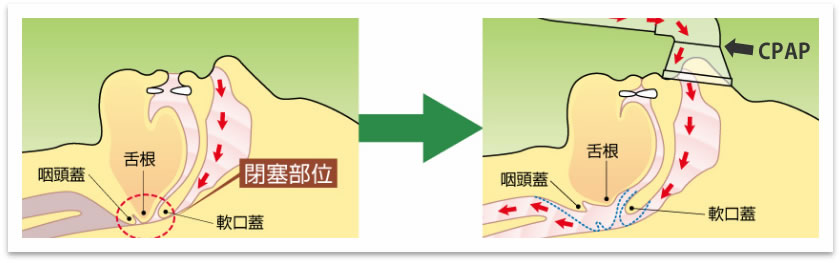
●CPAP療法(経鼻的持続陽圧呼吸療法)
中等度から重度の睡眠時無呼吸症候群(簡易型検査AHI:40回以上/時間またはPSG検査 AHI:20回以上/時間)の方が適用となります。
CPAP療法は、『経鼻的持続陽圧呼吸療法』 のことで、睡眠時に専用のマスクを鼻や口に装着し、適切に加圧した空気で持続的に陽圧 (内部の圧力が外部より高い状態)をかけ上気道の閉塞した部位を押し広げることによっ て睡眠時の無呼吸・低呼吸やいびきを軽減させる治療法です。
有効性・安全性が高く全世界で最も普及している治療法となります。
CPAP療法に期待される効果
無呼吸、低呼吸、いびきの消失、低酸素状態の改善、睡眠の質の向上や日中の眠気の解消が 期待できます。また、高血圧・糖尿病・高脂血症などを改善・予防させたり、生命に危険を 及ぼす心筋梗塞や脳卒中などの発症を減少させることで、死亡率を低下させるとの報告が なされています。

≪CPAP療法導入の流れ≫
①CPAP療法導入の決定
PSG検査/簡易アプノモニター検査の結果による診断を得て決定します。
② CPAP療法の説明と同意
治療を長期に行っていただくため、患者さんに十分理解していただくよう説明します。
- 治療により自覚症状(眠気・だるさなど)が改善すること
- 導入直後は不快に感じることもあるが長期に使用していくと慣れていくこと
- 睡眠時無呼吸症候群の本当の怖さは生命に危険を及ぼす心筋梗塞や脳卒中などを発症させることでありCPAP療法を行うことで改善が望め、予後も改善すること
- CPAP療法は対処療法であり、中止すれば元に戻ってしまうこと
- 不安や不明点などあれば主治医に相談し、自己判断で中止しないこと
- CPAP装置はレンタルとなるため、レンタル料の更新と経過観察のため、原則 1か月毎(経過によっては最大3か月毎も可)の外来受診が必要になること
③CPAP装置の申し込み
当クリニックからCPAP装置の申し込みをさせていただき、後日メーカーよりご連絡させていただきます。
④CPAP療法の開始
申し込み後約1週間で、ご自宅にCPAP装置(他、マスクやホースなど)が宅配されます。宅配された当日からCPAP療法が開始できます。使用方法などは説明書を読めばだいたいわかるようになっていますが、分からなければメーカーにご連絡していただくと対応してくださることになっています。
⑤CPAP療法開始1か月後に外来受診(以後原則1か月毎に外来受診)
CPAPの保険適応使用条件の一つに『原則月1回の受診』があります。CPAP装置のレンタル料更新と症状の経過観察のために月1回クリニックを受診していただきます。
その際、専用の通信回線を用いてCPAPの使用状況を確認できる遠隔モニタリングCPAP管理システムを利用して、1か月毎のCPAP使用状況・治療効果(CPAP療法使用下でのAHI)・治療圧・リークの有無などの情報を確認することで、CPAP治療圧やマスクのフィット具合を確認したり、それらの情報を患者さんにフィードバックすることで、CPAP治療を継続するモチベーションにつなげてもらっています。
➡CPAPによる安定した治療が毎月の受診で連続約3か月間に渡って確認できた場合、 その後は最長3か月毎の受診が可能になります。
費用:月1回の通院治療の費用はCPAPレンタル料を含めた場合、保険診療にて3割負担の方は約5,000円(1割負担の方は約2,000円)となります。
◎手術的療法
睡眠時無呼吸症候群の大半を占める閉塞型睡眠時無呼吸症候群は、空気の通り道である上気道が狭くなることで発症します。原因としては、口蓋扁桃肥大・口蓋垂(いわゆる喉ちんこ)過長・軟口蓋(口蓋垂が付着している粘膜)の低位・鼻炎(鼻粘膜の腫脹)や鼻中隔彎曲症といった鼻の病気が挙げられ、これらの病気は手術療法が有効な治療法となります。
・口蓋扁桃摘出術
⇒⇒全身麻酔下で口蓋扁桃肥大に対して行う手術で、肥大した口蓋扁桃(いわゆる扁桃腺)を摘出することで上気道の通り道を広げる目的で行います。
・口蓋垂軟口蓋形成術
⇒⇒全身麻酔下で口蓋垂過長や軟口蓋低位に対して行う手術で、口蓋垂とその周りの軟口蓋粘膜を切除して上気道の通り道を広げる目的で行います。
・下鼻甲介粘膜切除術(レーザー治療)/粘膜下下鼻甲介骨切除術/鼻中隔矯正術
⇒⇒鼻炎などによる鼻粘膜の腫脹が睡眠時無呼吸症候群の原因であったり、鼻づまりがひどくてCPAP療法の鼻マスクが装着できないような時は、局所麻酔下の下鼻甲介粘膜焼灼術〘いわゆるレーザー治療〙(レーザーを用いて腫脹した下鼻甲介の粘膜を焼灼させて粘膜の腫れを抑える手術)や全身麻酔下の粘膜下下鼻甲介骨切除術(腫脹した下鼻甲介粘膜下の骨を取り除いて下鼻甲介のボリュームを減らして鼻通りをよくする手術)などが効果的です。
また、鼻中隔の曲がりがあれば曲がった鼻中隔切除術(曲がった鼻中隔を取り除いて鼻通りを良くする手術)が効果的です。
※CPAP療法が必要な状態なのにCPAP療法が続けらない方の新しい選択肢として※
CPAP療法の利用者は国内で約60万人です。適切に使えば効果は高いのですが、マスクを不快に感じたり、効果を実感できなかったりして、3~4割程度の方が継続できないというのが現状です。この問題を解決するため、2021年6月から医療保険適応の新たな治療法を実施することが出来るようになりました。
〖舌下神経電気刺激療法〗
夜間の呼吸に合わせて、舌下神経という舌の動きをつかさどる神経に電気刺激を与えることで、舌根(舌の喉に近い部分)を持ち上がらせて、上気道が塞がらないようにする治療法です。
全身麻酔下の手術で、電気刺激を与える小型装置や導線を体内に埋め込み、就寝前にリモコンのボタンを押してしばらくすると、システムが起動します。システムが作動している間は上気道が広がるため、快適な睡眠を得られることが期待できるといったものです。
適応条件(以下の条件を全て満たす必要があります)
- 18歳以上 ・高度肥満ではない(BMI30未満) ・CPAP療法が継続困難である
- 中等度から重度の睡眠時無呼吸症候群(AHI20回/時間以上)
- 中枢型無呼吸の割合が25%以下
- 重度の解剖学的異常(扁桃肥大など)がないこと
- 薬物睡眠下内視鏡検査で不適応と診断されないこと
※手術的療法が必要と診断した場合は、手術可能な医療施設をご案内致します。
